Die Schulter oder auch des Glenohumeralgelenk!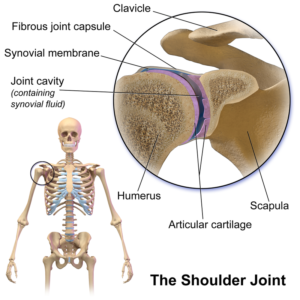
Gelenkpartner: glenoidale Fossa von der Scapula und Humeruskopf
Die Schulter ist eigentlich ein Gebilde aus 3 echten Gelenken, Glenohumerale – Sternoclaviculare – Acromioclaviculare und 2 unechten Gelenken, Scapulathorakaler Rhytmus und Subacromialer Gleitraum
Hier geht es aber nur um das art. glenohumerale
Gelenktyp
Diarthrose, synovial, Kugelgelenk
Gelenkflächen
Humeruskopf (Kopf): Konvexe Fläche, annähernd die Hälfte superiomedial und ein bisschen posterior. Der leicht posteriore Teil erlaubt mehr direkten Kontakt mit der sehr kleinen Fossa glenoidale der Scapula. Der Humeruskopf ist voll mit Knorpel und ca 1.9 mal so groß wie die Fossa glenoidale.
Fossa Glenoidale Scapulae (Pfanne): Eine flache konkave Fläche, superior geneigt und entweder anterolateral oder posterolateral geneigt. Normal sind 6-7° retroversion.
Die Fläche der Fossa ist länger als sie breit ist und hat je nach Mensch kleine Unterschiede.
Der Knorpel der Fossa ist dicker an den Außenkanten als in der Mitte, was die Kontaktfläche zum großen Humeruskopf vergrößert. Die Flachheit der Fossa erlaubt eine große Mobilität, auf Kosten von Stabilität. Die Gelenkkapsel gibt nicht genügend Stabilität, weil sie relativ klein ist. Sie hat einen schlaffen unteren Teil, der die inferiore Translation bei Bewegung zulässt. Die Gelenkstabilität kommt primär von der Muskulatur, genauer hingeschaut zeigt sich hier die Wichtigkeit der Rotatorenmanschette (Supraspinatus,Subscapularis,Infraspinatus,Teres Minor)
Um mit dem Humeruskopf mitzuhalten, ruht die Scapula etwas nach vorne gekippt auf dem Thorax (~10°), dazu ist sie upward rotated(~5-10°) und innenrotiert(~35°)
Ausrichtung
Frontalebene: Das Glenoid (fossa glenoidale) hat einen Inklinationswinkel, der von einer Linie parallel zum Boden der Fossa supraspinatus und einer Linie vom oberen zum unteren Rand des Glenoids gezogen wird
Normaler Winkel 15.7° +/- 5.1°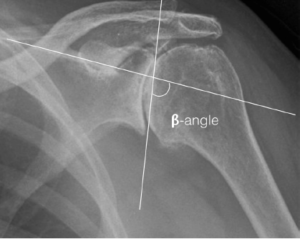
Transversalebene:Das Glenoid hat einen Retroversionswinkel, der von einer Linie parallel zum Boden der Fossa supraspinatus und einer Linie vom vorderen zum hinteren Rand des Glenoids gezogen wird.
Normaler Winkel 4.9° +/- 6.1°
Transversalebene: Der Humerustorsionswinkel ist definiert durch die longitudinale Verdrehung vom Schaft und kann am Unterschied vom proximalen zum distalen Ende gemessen werden, hier ist es die Achse, die den Humeruskopf in medial und lateral teilt zur Linie, die die Elbogenkondylen in medial und lateral teilt
Normal sind ~30° retroversion (Kopf zu Ellbogen)
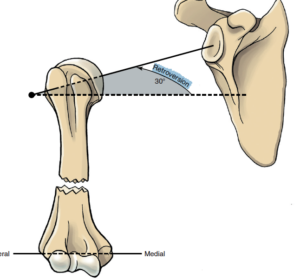
Frontalebene: Humeruskopfwinkel
Der Humeruswinkel zwischen der longitudinalen Achse des Humerusschafts und der Achse, die den Humeruskopf in 2 Hälften teilt.
Normal ~135-155°
Palpation
Am Besten ist die Palpation genau in dieser Reihenfolge, probiere sie an deinem Unterichtspartner aus.
Scapula
Die Scapula ruht auf dem posterioren Rippenkäfig. Sie spannt sich ungefähr auf Höhe T2 bis T7, ca 2-5cm lateral zur BWS. Gehe entlang der Grenzen der Scapula und beobachte die dreieckige Form. Platziere eine Hand auf jede Scapula deines Partners und lasse ihn die Schulterblätter hoch und wieder runterziehen (Elevation und Depression). Beobachte, wie die Scapula auf dem Rippenkäfig gleitet, ohne dass sich die Wirbelsäule mitbewegt.
Angulus Inferior
Konzentriere dich nun auf eine Scapula, palpiere die breite Seite der Scapula von superior nach inferior. Die Scapula ist beinahe ein Dreieck, unten ist sie schmaler als oben. Finde den tiefsten Punkt der Scapula, ein runder Punkt zwischen den lateralen und medialen Rändern. Dies ist der Angulus inferior, ein Referenzpunkt für den Scapulathorakalen Rhytmus, bei der Armelevation.
Lateraler Rand(Margo lateralis)
Wir sind am Angulus inferior. Sag deinen Partner, er soll seinen Arm vom Tisch hängen lassen. Gehe nun vom Angulus inferior hoch zur Schulter, entlang dem lateralen Rand. Das ist der Margo lateralis. Kannst du ihn nicht fühlen, musst du etwas tiefer als die Muskeln, die am lateralen Scapularand ansetzen palpieren (Lat,teres maior+minor). Versuche von anterior des lateralen Randes an den Angulus inferior zu kommen, wenn diese Muskeln zu dick sind.
Medialer Rand(Margo medialis)
Wir sind wieder am Angulus inferior. Folge nun der Kontur der Scapula bis zum hächsten fühlbaren Dorn. Dieser Weg ist der Margo medialis, hier setzen die Rhomboidäen an, auch der Serratus Anterior hat hier seinen Ansatz und geht dann unter der Scapula zum lateralen Rippenkäfig. Wenn du den Margo medialis nicht gut findest, palpiere 4-6cm lateral vom prozessus spinosi, nutze dafür eine Hand um unter die Schulter zu schaufeln um so die Scapula passiv zu protrahieren und retrahieren. Jetzt solltest du mit der anderen Hand den Margo medialis fühlen. Bei passiver Retraktion kannst du sogar mit den Fingern unter die Scapula greifen.
Angulus superior
Wir sind am Margo medialis und gehen nun bis zu seinem oberen Ende. Im Prinzip ist der Angulus superior der superiore mediale Winkel des Dreiecks. Der Angulus superior ist schwieriger zu palpieren, weil er unter dem Trapezius descendens und unter dem Levator Scapulae steckt, außerdem ist er nicht so spitz wie der Angulus inferior, sondern mehr kurvig angelegt.
Margo superior
Vom Angulus inferior gehen wir zum Margo superior, indem wir den oberen Rand der Scapula entlang nach lateral palpieren(unter dem Trapezius). Versucht vielleicht wieder mit der anderen Hand die Schulter etwas zu bewegen um unter die Muskulatur zu kommen.
Spina scapulae
Geht zurück zum Angulus superior und fallt etwa 1,5cm nach unten entlang des Margo medialis, nun spürt ihr eine verdickte Erhebung, die Spina scapula. Diese ist ungefähr auf Höhe des prozessi spinosi von T3. Alternativ könnt ihr auch vom Trapezius descendens hinuntergleiten bis ihr einen knochigen Kamm spürt, nun geht nach lateral bis der Kamm unter dem Akromium verschwindet. Diese Wanne ist eure Fossa supraspinata wo der Supraspinatus unter dem Trapezius descendens liegt.
Fossa supraspinata
Wir sind an der Spina scapulae und entdecken nun die volle Breite der Oberseite der Spina Scapulae. Lasst eure Finger ins Gewebe über der Spina sinken, merkt nun wie dort eine Wanne entsteht. Geht dort bis zum medialen Ende, nun geht nach lateral bis der Kamm unter dem Akromium verschwindet. Diese Wanne ist eure Fossa supraspinata wo der Supraspinatus unter dem Trapezius descendens liegt.
Fossa Infraspinata
Geht nun auf die andere Seite der Spina Scapula, lasst eure Finger von unten ins Gewebe gleiten, geht den kompletten Weg von medial nach lateral. Das ist die obere Grenze der Fossa infraspinata. Diese geht hinunter bis zum Angulus inferior über die komplette Scapula. Der muskel, der hier entspringt ist der Infraspinatus
Fossa Subscapularis
Lass dein Partner in Rückenlage gehen. Halte seinen Arm im Wiegegriff und zieh ihn leicht so weit in Protraktion wie du kannst, mit ein bisschen Schulterflexion für Scapula-aufwärtsrrotation. Du versuchst so viel Scapulavorderfläche vom Rippenkäfig zu ziehen wie es für deinen Partner noch angenehm ist. Nimm den Daumen der anderen Hand um die hintere Wand der Achsel zu palpieren. Du kannst den M.Subscapularis finden, indem du medial von den lateralen Latissimus Dorsi Fasern fässt. Wenn du zum Tisch in die hintere Wand der Achsel durch das weiche Gewebe drückst, fühlst du die Scapula. Im Prinzip die gesamte vordere Fläche der Scapula ist die Fossa Subscapularis. Alternativ kannst du die Finger unter die mediale Grenze der Scapula winden. Das geht am einfachsten in Seitlage, ziehe den Arm in Protraktion, finde die Mediale Seite vom Angulus inferior, wo keine Muskeln ansetzen. Lasse dann die Scapula über deine Finger retrahieren. Wenn die Finger unter der Scapula sind, kannst du die mediale Fossa Subscapularis palpieren
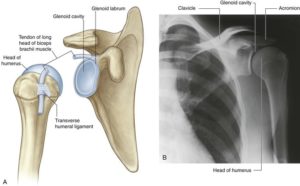
Tuberculum Infraglenoidale
Wenn du der Grenze der Achsel bis zur Stelle, wo die Scapula den Humerus trifft folgst, wirst du einen kleinen Höcker finden kurz bevor du am unteren Glenoidrand bist. Das ist das Tuberculum Infraglenoidale, wo der Caput Longum des Trizeps ansetzt
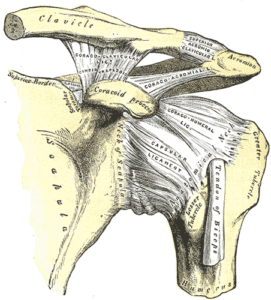
Processus Coracoideus
Der Processus Coracoideus fühlt sich wie ein harter knochiger Knopf an, er ist inferior zu der Clavicula und vertieft in der deltopectoralen Rille. Es ist ein bisschen komisch, weil es ein Teil der Scapula ist, aber am vorderen Körper. Mit deinem Partner in Rückenlage kannst du den Prozessus Coracoideus zwischen dem anterioren m.Deltoideus und dem m.Pectoralis maior finden. Nimm deinen Daumen zwischen diese Rille und die Clavicula. Wenn du von der Clavicula nach inferior gehst und ein bisschen in das weiche Gewebe drückst, solltest du einen harten Knochen spüren. Das ist der Prozessus Coracoideus. Palpiere dieses Schnabelartige Gebilde.
Humeruskopf
Lasse deinen Partner in Rückenlage liegen, lokalisiere das Akromion. Inferior zum Akromion kannst du den Humeruskopf palpieren, auch wenn man ein bisschen graben muss. Der Humeruskopf ist bedeckt vom Deltoid und umwickelt von der Rotatorenmanschette(dazu kommen viele Sehnen z.B. von pec maior, lat,teres maior, die hier entlang gehen). Nimm jetzt deine andere Hand und rotiere den Arm langsam nach innen und nach außen. Suche weiter, du müsstest nun eine Runde Verdickung des Humerus spüren. Das ist der Humeruskopf
Sulcus intertubercularis und Tuberculi
Wenn du den Humeruskopf palpiert hast, platziere deinen Daumen über den anterioren Teil des Humeruskopfes. Gehe nun tief in das weiche Gewebe und erfühle Hügel und Erhebungen. Es ist schwer, aber es gibt einen kleinen Trick. Halte deinen Daumen über den hügeligen Teil, rolle nun den Humeruskopf über Rotation unter deinem Daumen. Wenn du langsam vor und zurückrollst, kannst du deinen Daumen besser platzieren, du fühlst jetzt Berge und Täler. Der laterale Hügel ist dein Tuberculum maior, der mediale ist das Tuberculum minor. Das Tal ist der Sulcus intertubercularis, wo die lange Bicepssehne durchläuft.
Tuberositas Deltoideus
Die Tuberoistas Deltoides ist der seitliche Ansatz des Deltoideus. Es ist ein kleiner Hügel auf der Hälfte zwischen Acromium und Ellbogen lateral des Humerus. Gehe den Deltoideus entlang bis zum Ansatzpunkt, palpiere vorischtig in kleinen Kreisen um diesen Punkt.
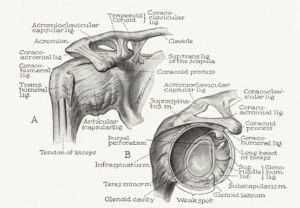
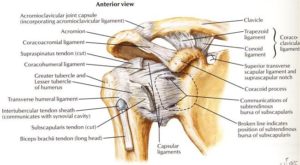
Kapsel und Bänder
Am wenigsten Spannung : 40° Abduktion in der Scapula-Ebene
Volle Spannung : Volle Abduktion und Außenrotation (->Griff in den Wurfarm?)
| Name |
Ansätze |
Weg |
schränkt ein |
| Capsula Fibrosa |
-Rand der Fossa Glenoidales(Scapula)
-Collum Anatomicum Superior vom Tuberculum Minor(Humerus) |
Von proximal nach distal und im Kreis drumherum |
schränkt alle Endbewegungen ein, aber die Kapsel ist sehr locker um die Mobilität zu erhöhen. Der untere Teil der Kapsel hängt lose, wenn der Arm in Adduktion ist. Die Kapsel und die Bänder der Kapsel helfen den negativen intra-articulären Druck aufrechtzuerhalten |
| Labrum Glenoidales |
Nur am Rande des Glenoids |
Im Kreise um das Glenoids, verlängert so die Tiefe um 50% |
Erhöht die Stabilisation durch Verringerung der Translation und Absorption von Druck. |
| Ligamentum Glenohumerale superior |
-superiore anteriorer Rand des Glenoids, nae am Tuberculum Supraglenoidales anterior der Bicepssehne(c.longum)(Scapula)
-Collum anatomicum, superior vom Tuberculum minor |
lateral |
schränkt anteriore und inferiore Translation ein
schränkt Adduktion über Neutral-Null ein
wenn in voller Adduktion: schränkt inferiore,posteriore und anteriore Translation ein |
| Ligamentum Glenohumerale mediale |
-superiore und mediale anteriorer Rand des Glenoids und des Labrums(Scapula)
-anteriorer Collum Anatomicum inferior vom Ligamentum Glenohumerale superior |
lateral und diagonal von superior proximal nach inferior distal, vermischt sich mit der anterioren Kapsel und der Subscapularissehne |
schränkt Außenrotation ein
von Null bis 45° Abduktion – schränkt anteriore Translation des Humeruskopfes ein |
| Ligamentum Glenohumerale inferior(anteriores und posteriores Band + angrenzende Axelfalte |
-Anteriorer inferiorer Rand des Glenoids und des Labrums(Scapula)
-Anteriore und posteriore Teile des inferioren Collum Anatomicums |
lateral, teilt sich anterioren Teil(dickster und stärkster Teil der Kapsel ) und posterioren Teil über die Axelfalte |
in Abduktion schränkt es die inferiore Translation ein
der anteriore Teil schränkt die anteriore Translation des humeruskopfes in Abdukion und Außenrotation ein
der posteriore Teil schränkt die posteriore Translation des Humeruskopfes in Abduktion und Innenrotation ein
Die Achselfalte schränkt die anteriore posteriore und die inferiore Translation des Humeruskopfes in Abduktion ein |
| Ligamentum Coracohumerale |
Basis und laterale Grenze des Processus Coracoideus(Scapula)
Mischt sich mit der Supraspinatussehne und inseriert am anterioren Tuberculum maius, außerdem mischt es sich mit der Subscapularissehne am Tuberculum Minus(Humerus) |
Lateral und diagonal (von superior proximal nach inferior distal) |
schränkt Ende der Adduktion ein
In Adduktion(aus neutraler Position) schränkt es die inferiore Translation des Humeruskopfes und die Außenrotation ein
Könnte das superiore Gleiten des Humeruskopfes einschränken, wenn Rotatorenmanschette versagt |
| Ligamentum Coracoacromiale |
-anteriorer Rand des Acromiums
-laterale Grenze des Processus Coracoideus |
superior posterior lateral nach anterior inferior medial |
formt den anterioren Teil des „Schulterdaches“ |
Bursen
Die Bursen des Glenohumeralgelenks sind oft miteinander verbunden und ihre Hauptfunktion ist die Verringerung der Reibung zwischen den Sehnen, dem Humeruskopf und den umgebenden Strukturen(Coracoidaler Bogen, Processus Coracoides, M.Deltoideus usw.)
Bursa Subacromialis: superior zur Supraspinatussehne und inferior zum Processus acrimoialis. Verringert Reibung an der Subscapularissehne und am coracoacromialen Bogen während Elevation des Armes.
Bursa Subdeltoidea: superior zur Spraspinatussehne und inferior zum M.Deltoideus, verbunden mit der Bursa Subacromialis. Verringert die Reibung an der Subscapularissehne, dem Humeruskopf und dem Deltoideus.
Bursa subscapularis: Erweiterung der Membrana Synovialis, liegt posterior zur Supraspinatussehne und anterior zur Schulterkapsel. Reduziert Reibung zwischen Subscapularissehne und Schulterkapsel
Bursa Subcoracoideus: liegt anterior zum M.Subscapularis, superior zur Sehne des Biceps Brachii c.breve und inferior zum prozessus coracoideus. Vermindert die Reibung zwischen m.Coracobrachialis,m.Subscapularis und m.Biceps Brachii c.breve während der Schulterbewegung
Bursa Supraacromialis: liegt superior zum processus acromialis und kommuniziert nicht mit der subacromialbursa. Dient wohl als Barriere zwischen Knochen des Acromiums, der Haut und der Ladung darauf, z.B. Rucksäcke 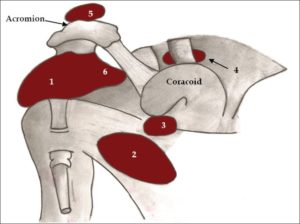
1)bursa subacromialis – subdeltoidea
2)recessus subscapularis
3)bursa subcoracoidea
4)bursa coracoclavicularis
5)bursa supraacromialis
6)mediale Erweiterung der Bursa subacromialis-subdeltoidea
Nerven
Die Schulter bekommt ihre sensorischen Informationen vom N.Suprascapularis, N.Axillaris und vom N.Pectoralis lateralis aus den Nervenwurzeln C4-C7,,,,,
| Muskel über das Schultergelenk |
Neurale Innervation |
Nervenwurzel |
| Infraspinatus |
Suprascapularis |
C4-6 |
| Supraspinatus |
Suprascapularis |
C4-6 |
| Subscapularis |
Subscapularis |
C5-8 |
| Teres Minor |
Axillaris |
C5,6 |
| Teres Maior |
Suprascapularis |
C5,6 |
| Pectoralis Maior |
Pectoralis med und lat |
C5-T1 |
| Latissimus Dorsi |
Thoracodorsalis |
C6-8 |
| Deltoideus |
Axillaris |
C5,6 |
| Biceps Brachialis |
Musculocutaneus |
C5-7 |
| Triceps Brachialis |
Radialis |
C6-8 |
| Coracobrachialis |
Musculocutaneus |
C5-6 |
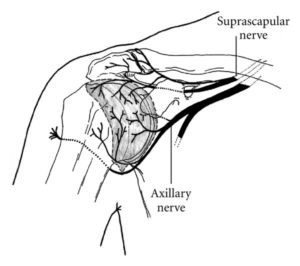
Bewegungen/Osteokinematics,,,
Offene Kette Humerus auf Scapula
Flexion:
Flexoren:Deltoideus anterior, Coracobrachialis, Biceps Brachialis, Pectoralis Maior(clavicularis)
limitiert von: Deltoideus posterior, latissimus dorsi, triceps brachialis(c.longum), Pectoralis Maior(sternocostalis), Subscapularis, inferiore Kapsel, posteriore Kapsel, Ligamentum coracohumerale posteriorer Teil, Clavipectorale Faszie, Pectorale Faszie, Axillare Faszie, Plexus Brachialis
Optimale ROM: 120° (180° mit voller Scapula aufwärts-Rotation)
Extension:
Extensoren:Latissimus dorsi, Teres maior, Deltoideus posterior, triceps brachialis(c.longum), Pectoralis maior (sternocostalis)
limitiert von:Deltoideus anterior, Coracobrachialis, Biceps Brachialis, Pectoralis Maior(clavicularis), anteriore Kapsel, Ligamentum Coracohumerale, Clavipectorale Faszie, Pectorale Faszie, Deltoideus-Faszie, Plexus Brachialis und Armnerven
Optimale ROM: 20-25°
Innenrotation
Innenrotatoren:Subscapularis,Latissimus dorsi, Pectoralis maior, Deltoideus anterior, Biceps brachii(c.longum), Teres Maior
limitiert von: Infraspinatus, Deltoideus Posterior, Teres Minor, posteriore Kapsel, inferiore Kapsel, Ligamentum Glenohumerale (sup und inf), posteriore Deltoideus-Faszie, Plexus Brachialis
Optimale ROM: 60-70° (bei 90° ABD)
Außenrotation
Außenrotatoren: Infraspinatus, Deltoideus Posterior, Teres Minor
limitiert von: Subscapularis,Latissimus dorsi, Pectoralis maior, Deltoideus anterior, Biceps brachii(c.longum), Teres Maior, anteriore Kapsel, inferiore Kapsel, Ligg glenohumeralia(alle), Ligamentum Coracohumerale, Clavicopectorale Faszie, Pectorale Faszie, Plexus Brachialis
Optimale ROM: 90-95° (bei 90° ABD)
Abduktion
Abduktoren: Deltoideus medius, Deltoideus anterior, (je nach Literatur auch posterior), Supraspinatus, Biceps Brachialis(c.longum)
limitiert von: Latissimus dorsi, Pectoralis maior, Subscapularis, Deltoideus anterior(Start der ABD), Teres Maior, Coracobrachialis, Ligamentum Glenohumerale(sup und inf), inferiore Kapsel, Ligamentum Coracohumerale, unterer Anteil des Plexus Brachialis
Optimale ROM: 120° (180° mit voller Scapula aufwärts Rotation)
Adduktion
Adduktoren: Latissimus dorsi, Pectoralis maior, Subscapularis, Deltoideus posterior(bis 45° ABD), Teres Maior, biceps brachialis(c.breve), triceps brachialis(c.longum), Deltoideus anterior(Wenn Arm an der Seite ist)
limitiert von: Deltoideus medius und anterior, Supraspinatus, Kapsel, eventuell Ligamentum Coracohumerale, oberer Anteil Plexus Brachialis
Optimale ROM: Nicht testbar, Körper ist im Weg
Horizontale Abduktion
horizontale Abduktoren: Deltoideus posterior
limitiert von: Deltoideus anterior, Pectoralis Maior, Coracobrachialis, Labrum, anteriore Kapsel, Ligg Glenohumeralia(sup und medium), clavicopectorale Faszie, Pectorale Faszie, Plexus Brachialis
Optimale ROM: 90
Horizontale Adduktion
Horizontale Adduktoren: Pectoralis maior, Deltoideus anterior, Coracobrachialis
limitiert von: Deltoideus posterior, posteriore Kapsel, posteriore Deltoideus-Faszie
Optimale ROM: 40°
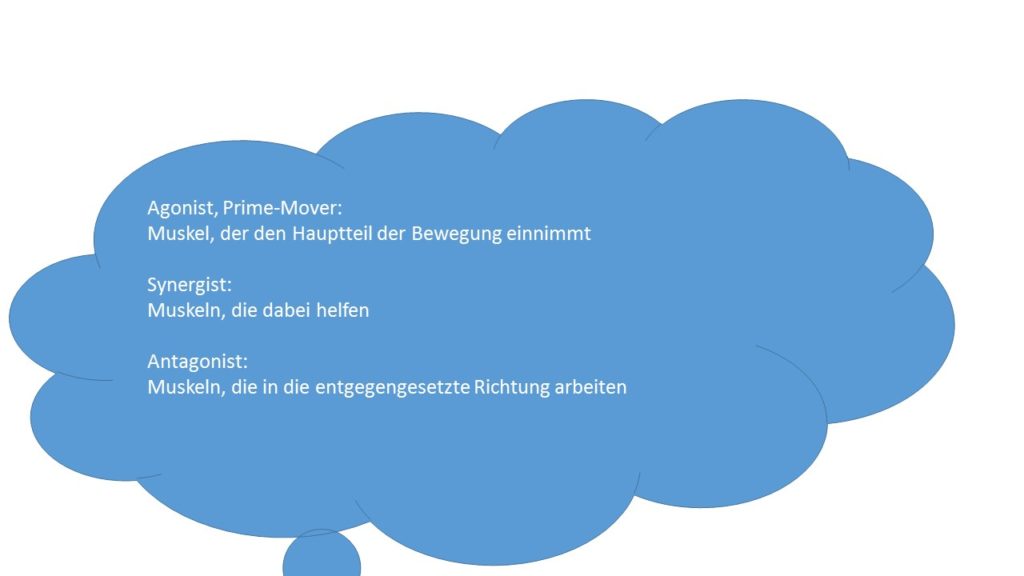
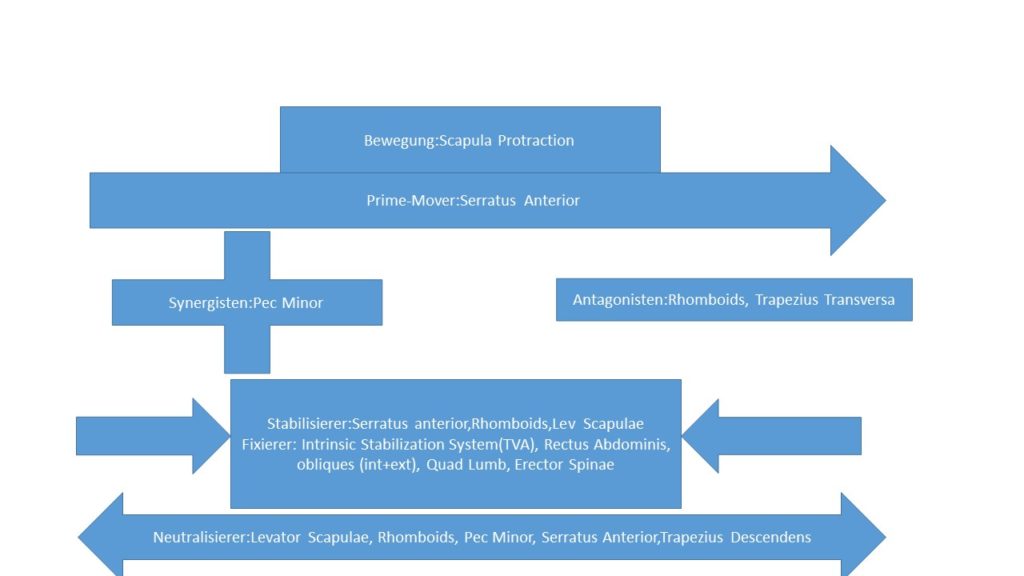
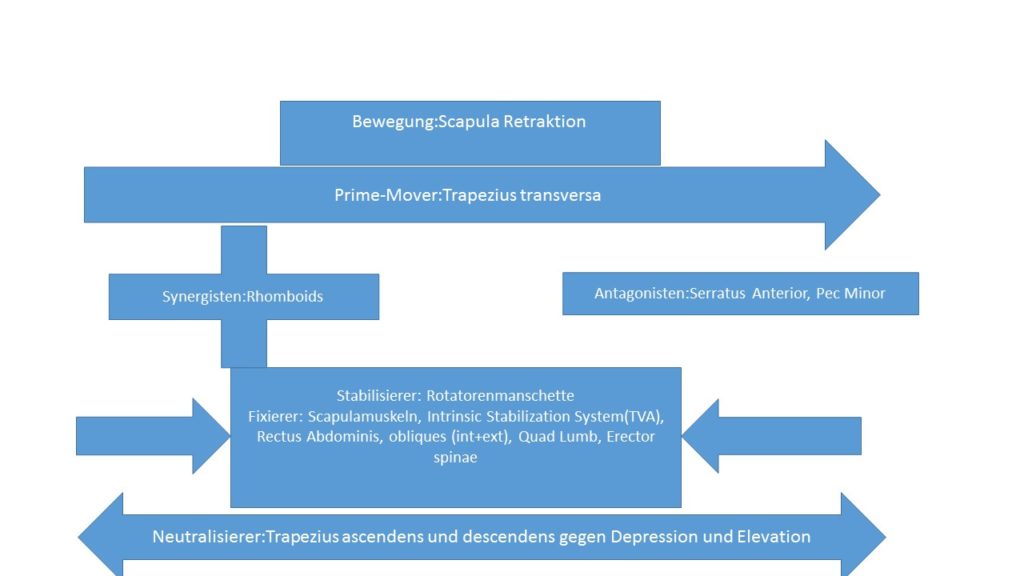
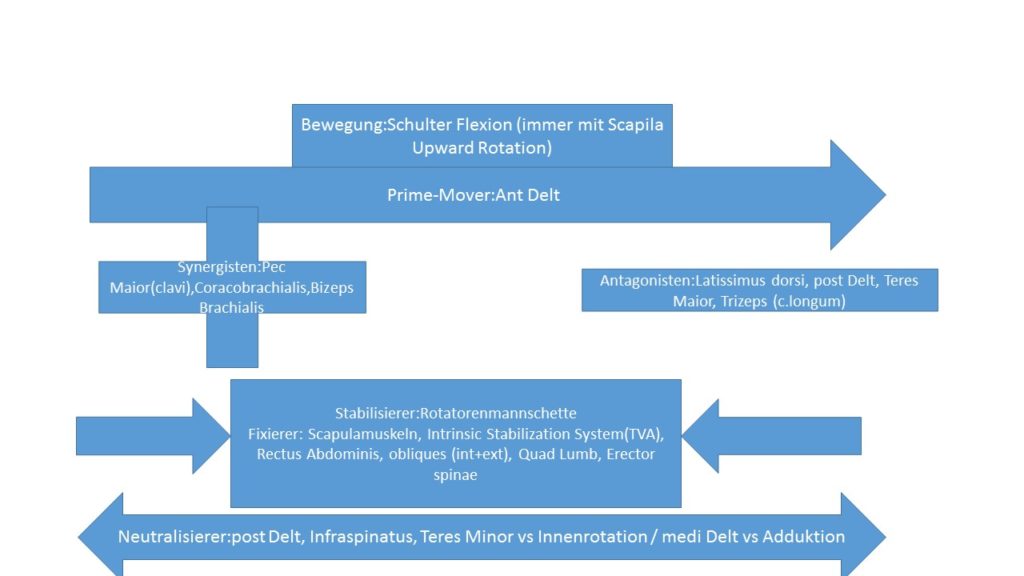
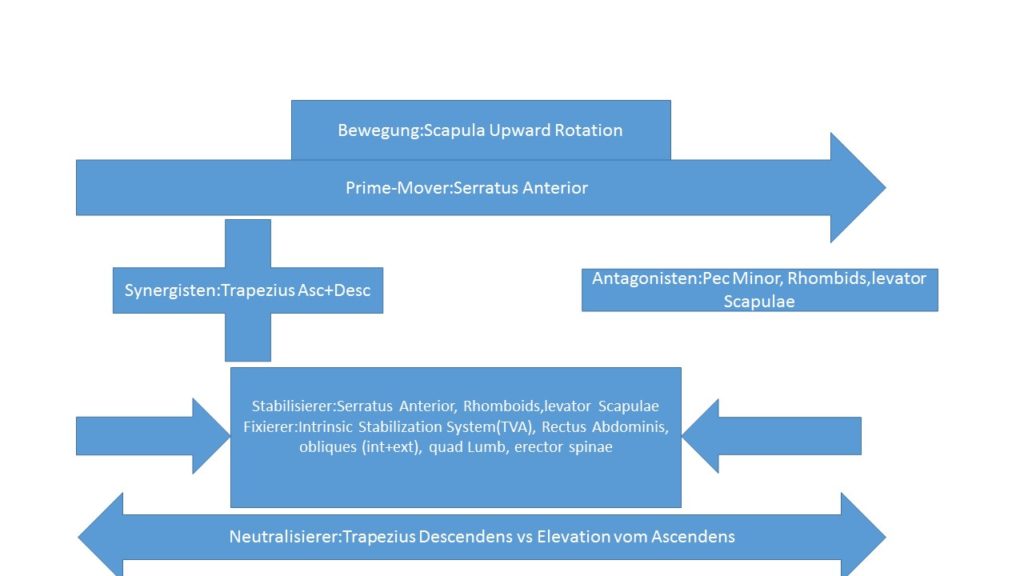
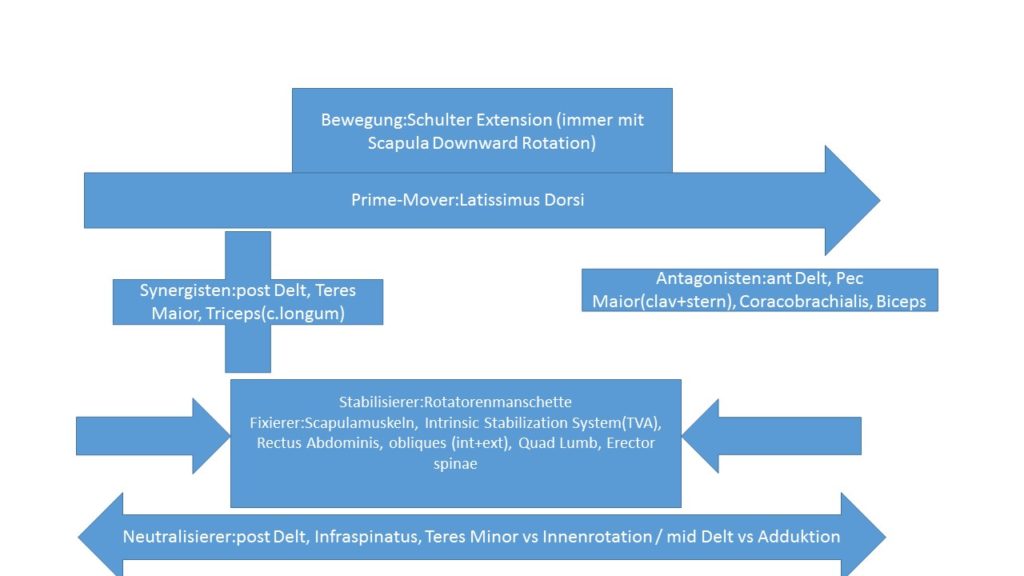
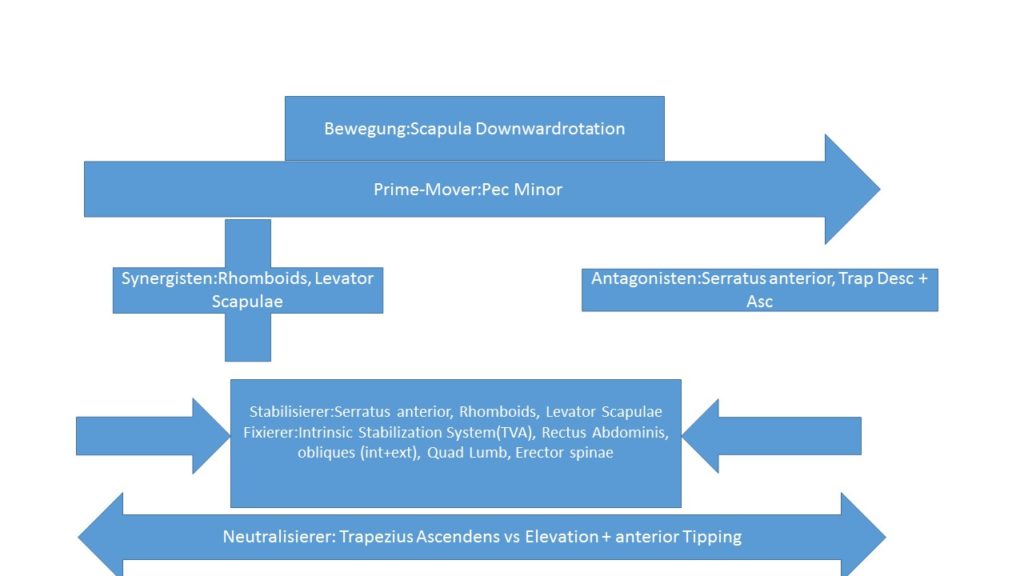
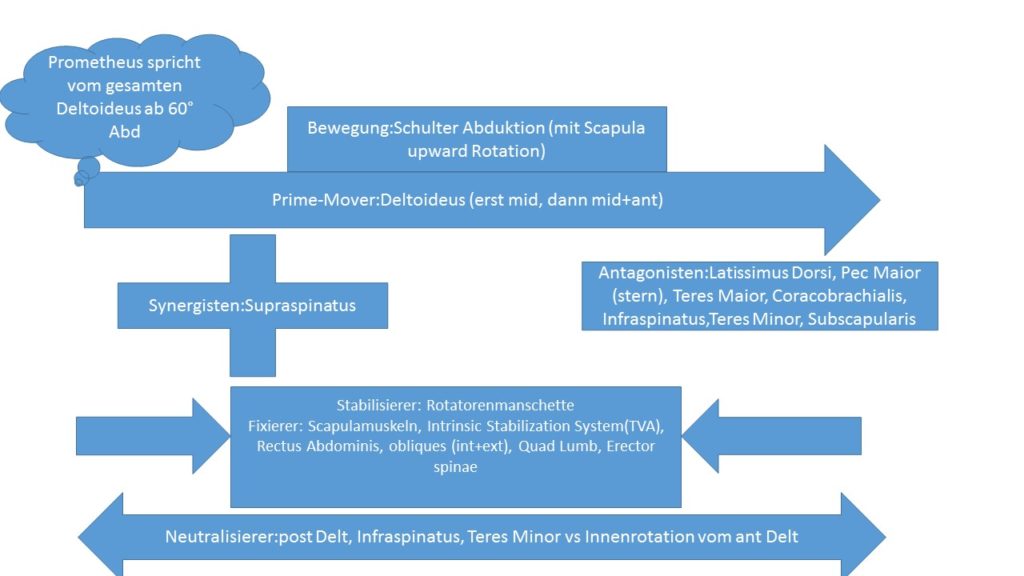
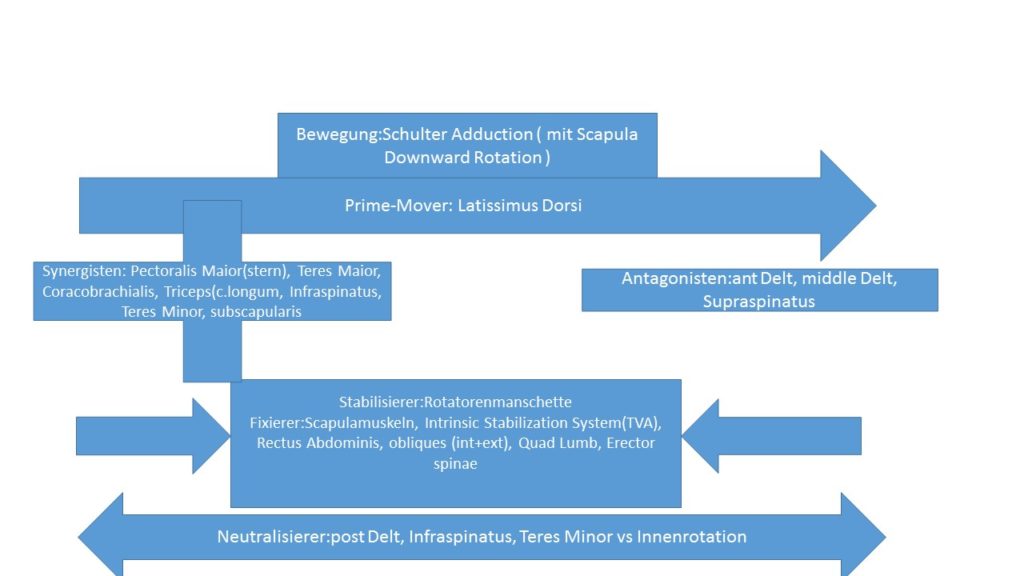
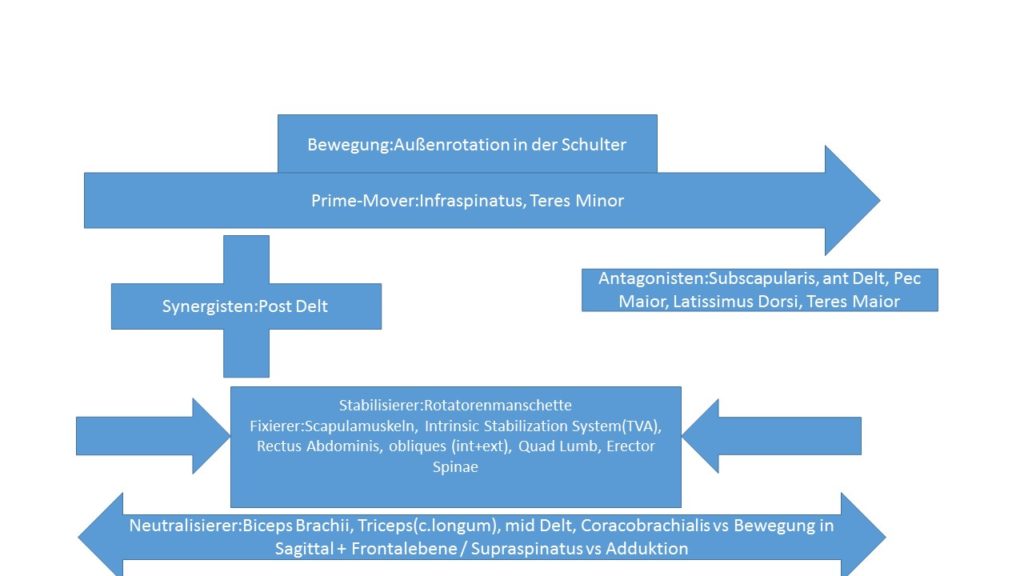
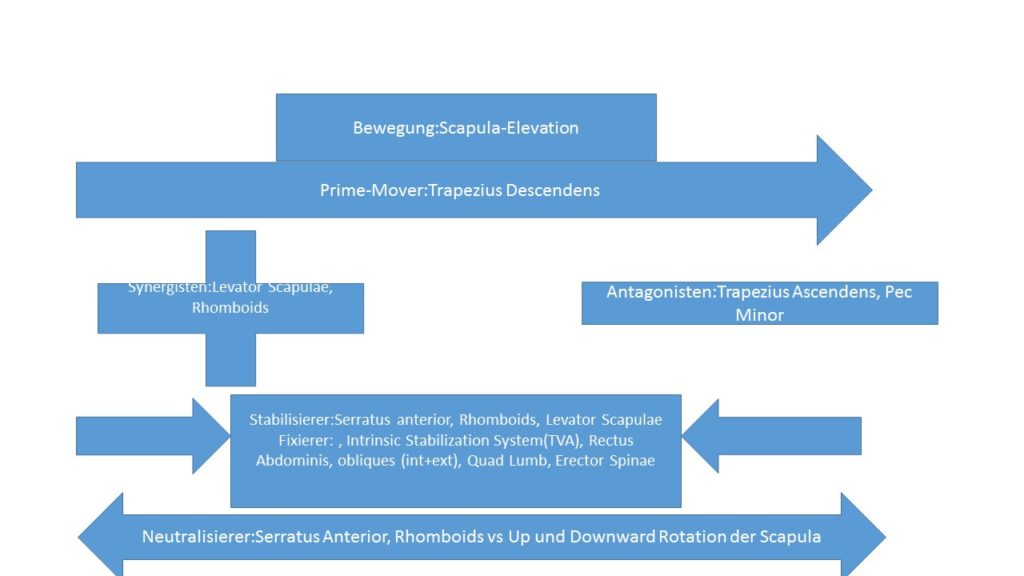
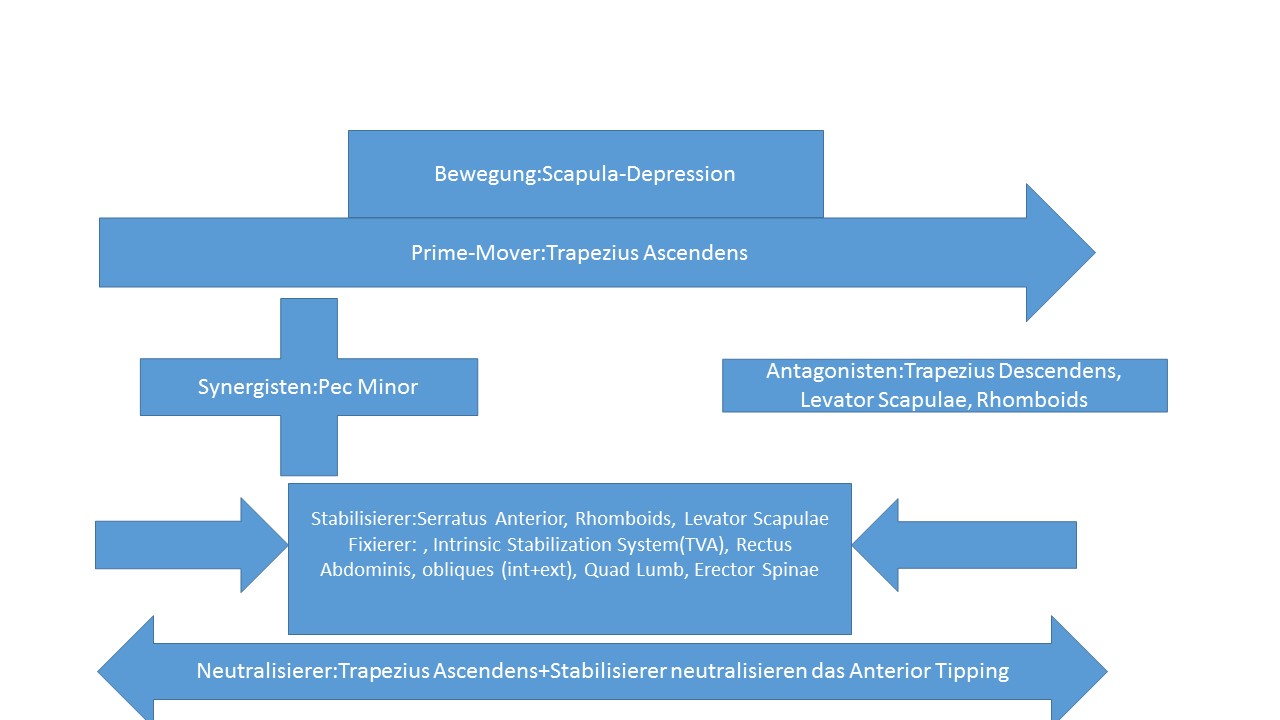
Schaut euch den Artikel Kinesiologie der Schulter an. Hier sind alle Prime-Mover, Antagonisten, Synergisten und Stabilisierer aufgelistet.
Arthrokinematics,,
Kommen wir zu den Arthrokinematics, Gleit-, Roll-, Drehbewegungen der Gelenkflächen sowie Druck, Traktion oder Distraktion während Bewegung. Diese Bewegungen sind wichtig um die Gelenkflächen aufeinander zu halten, man kann sich die Bewegungen vorstellen, als ob der Humeruskopf versucht irgendwie auf dem Glenoid zu bleiben. Optimale Arthrokinematik in der Schulter befolgt generell die Konvex(Humerus)-Konkav(Scapula) Regel. Das heißst gleiten passiert umgekehrt zum Rollen, wenn der Humerus sich auf der Scapula bewegt. Beispiel: Während der Schulter Abduktion rollt der Humeruskopf superior und gleitet inferior.
Arthrokinematiken und die dazugehörigen Muskeln
Komressoren: Alle Muskeln der Schulder werden Druck auslösen, aber besonders hervorzuheben ist die Rotatorenmanschette Supraspinatus, Infraspinatus, Subscapularis, Teres Minor
Anteriores Gleiten: Infraspinatus, teres Minor, Deltoideus
Posteriores Gleiten: Subscapularis, Deltoideus anterior, Pectoralis maior, Latissimus Dorsi, Teres maior
Inferiores Gleiten: Supraspinatus, Latissimus Dorsi, Pectoralis maior, Teres Maior, Coracobrachialis
Superiores Gleiten: Deltoideus, Biceps brachialis, Triceps brachialis(c.longum), Subscapularis (unter 45° ABD)
Restriktoren:
anteriores Gleiten wird durch die anteriore Kapsel und alle Ligg Glenohumeralia begrenzt.
posteriores Gleiten wird durch die posteriore Kapsel und das inferiore Lig. Glenohumeralia begrenzt
inferiores Gleiten wird durch das Lig Coracohumerale, die inferiore Kapsel und das inferiore Lig Glenohumeralia begrenzt
superiores Gleiten wird wahrscheinlich durch das Lig Coracohumerale begrenzt
Zusammenhänge:
Anteriores Rollen mit posteriorem Gleiten bei Flexion durch: Deltoideus anterior, coracobrachialis, biceps brachialis, pectoralis maior (clavicularis)
posteriores Rollen mit anteriorem Gleiten bei Extension: Latissimus dorsi, Teres Maior, Deltoideus posterior, triceps brachialis(c.longum), Pectoralis Maior(sternocostalis)
anteriores Rollen mit posteriorem Gleiten bei Innenrotation: Subscapularis, Deltoideus anterior, Pectoralis Maior, Latissimus dorsi, Teres Maior
posteriores Rollen mit anteriorem Gleiten bei Außenrotation: Infraspinatus, Teres Minor, Deltoideus posterior, Supraspinatus(nur zwischen NN und voller AR)
superiores Rollen mit inferiorem Gleiten bei Abduktion: Deltoideus anterior und medius, Supraspinatus, Biceps Brachialis(c.longum)
inferiores Rollen mit superiorem Gleiten und Adduktion: Latissimus dorsi, Pectoralis Maior, Teres Maior, Coracobrachialis, Biceps Brachialis(c.breve), Triceps Brachialis(C.longum), Subscapularis, Deltoideus posterior(unter 45° ABD), Deltoideus anterior ( wenn der Arm an der Seite ist)
anteriores Rollen mit posteriorem Gleiten bei horizontaler Adduktion: Subscapularis, Deltoideus anterior, Pectoralis Maior
posteriores Rollen mit anteriorem Gleiten bei horizontaler Abduktion: Deltoideus posterior
Drehung:
posteriore Drehung bei Flexion: Deltoideus anterior, Coracobrachialis, Biceps Brachialis, Pectoralis Maior (Clavicularis)
anteriore Drehung bei Extension: Latissimus dorsi, Teres Maior, Deltoideus posterior, Triceps Brachialis(c.longum), Pectoralis Maior (Sternocostalis)
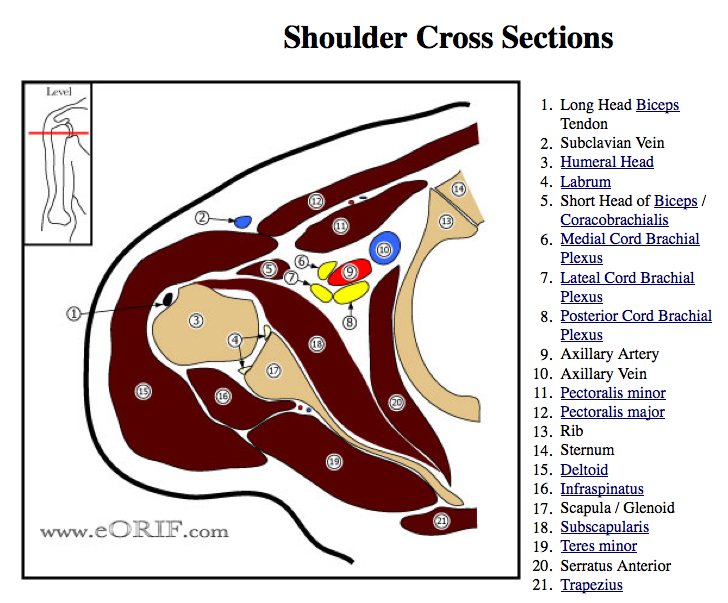
Funktionelle anatomie
Die Bewegung des Glenohumeralgelenkes wird von Muskeln, Faszien und Nervenmobilität beeinflusst. Diese Strukturen überstrecken sich manchmal über mehrere Gelenke. Dazu kommen noch alle proximalen Gelenke, die die Position der Scapula und des Humerus beeinflussen. Wir reden von Kraftvektoren, Drehmomenten und Kraftübertragung.
Gelenke:
BWS- Eine Studie aus Ottawa konnte BWS Kyphose mit Schulter Impingement Syndrom in Verbindung bringen
HWS: Studien konnten beweisen, dass die Haltung des Kopfes die Aktivierung der Muskeln bei Überkopfarbeit verändert. Vor allem auffällig war der Rückgang der Serratus Anterior Aktivität bie Menschen mit chronischen Nackenschmerzen.,,
Scapulathorakales Gleitlager: Die Beziehung zwischen Scapulathorakalem Gleitlager und Glenohumeralgelenk ist schon seit 1944 beschrieben. Verschiedene Studien konnten darlegen, dass Schulter Impingement mit Skapula Dyskinesie zusammenhängen kann. Vor Allem ein Rückgang vom posterioren Tipping und der aufwärts Rotation in Verbindung mit Scapula-Innenrotation scheinen Probleme zu bereiten.,,,,,,,
Muskeln: Alle Muskeln, die die Schulter und die Scapula überqueren beeinflussen das Glenohumeralgelenk.
Von speziellem interesse: Latissimus dorsi- überkreuzt artt. Glenohumerale, scapula, LWS,ISG, Becken
Pectoralis Maior – Verbindet Schulter mit SCG und artt. Sternocostalia
Levator Scapulae und Trapezius descendens – Verbinden Scapula mit HWS
Trapezius transversa + ascendens und Rhomboidäen – Verbinden Scapula mit BWS
Fasziale Strukturen:
Die Thoracolumbarfaszie: Die TLF übertregt Kraft vom Gluteus Maxiumus und Latissimus Dorsi., Außerdem ist die TLF die zentrale Struktur im posterioren Obliquen Subsystem, das wahrscheinlich auch Kraft vom Trapezius ascendens und Gluteus Medius überträgt
Die Pectorale Faszie: Eine schmale Lamina, die die Fläche des Pectoralis Maior bedeckt, sie besteht aus vielen Erweiterungen zwischen den Faszikeln. Die Pectorale Faszie könnte man als Faszie abgrenzen, die vom Sternum und der Clavicula entspringt und in verschiedene Richtungen jeweils übergeht in Faszie der Schulter, des Bizeps, der Axel und des Abdomens An der lateralen Grenze spaltet sich die Faszie um den Pectoralis Minor zu bedecken, danach geht sie weiter und verbindet sich zur clavipectoralen Faszie. Die Axelfaszie paltet sich am Latissimus Dorsi, eine Falte geht nach superior bis hinauf zu den prozessi spinosi der BWS. Die anderen gehen unter den Latissimus um den Serratus Anterior zu bedecken. In den tieferen Teilen der BWS Region ist die Pectorale Faszie sehr stark und mixt sich mit den Sehnenscheiden des Rectus Abdominis und den externen Obliques. Obwohl man sagen könnte Pectoralis Minor und Maior sind Synergysten, führt diese Faszienverbindung dazu noch alle anderen Muskeln hinzuziehen. Das Anteriore Oblique Subsystem(AOS) wird also gebildet aus
Pectoralis Maior
Pectoralis Minor
Latissimus Dorsi
Serratus Anterior
Subscapularis
Rectus Abdominis
Externe Obliques
Neurale Strukturen:
Die Motorischen und sensorischen Nerven aus Arm und Schulter entspringen aus den C4-C7 Nervenwurzeln des Plexus Brachialis, bevor sie dann sich auf die einzelnen nerven aufteilen. Während der N.Suprascapularis, N.Thoracodorsalis,N.Thoracius Longus, Nn pectorales mediales und laterales nicht die Schulter überqueren, werden sie doch von der Bewegung von Scapula und Clavicula beeinflusst. Der N. Axillaris,N. Musculocutaneus und N.Subscapularis überqueren alle die Schulter, nachdem sie unter der Clavicula und dem Pectoralis Minor vorbeiziehen. Der N.Medianus, N.Radialis und der N. Ulnaris kreuzen den Ellbogen und das Handgelenk. Neurale Dysfunktionen können also von HWS-Dysfunktion, SCG+ACG-Dysfunktionen, Scapular-Dyskinesie, sowie Bewegungsstörungen an Schulter, Ellbogen und Handgelenk herrühren.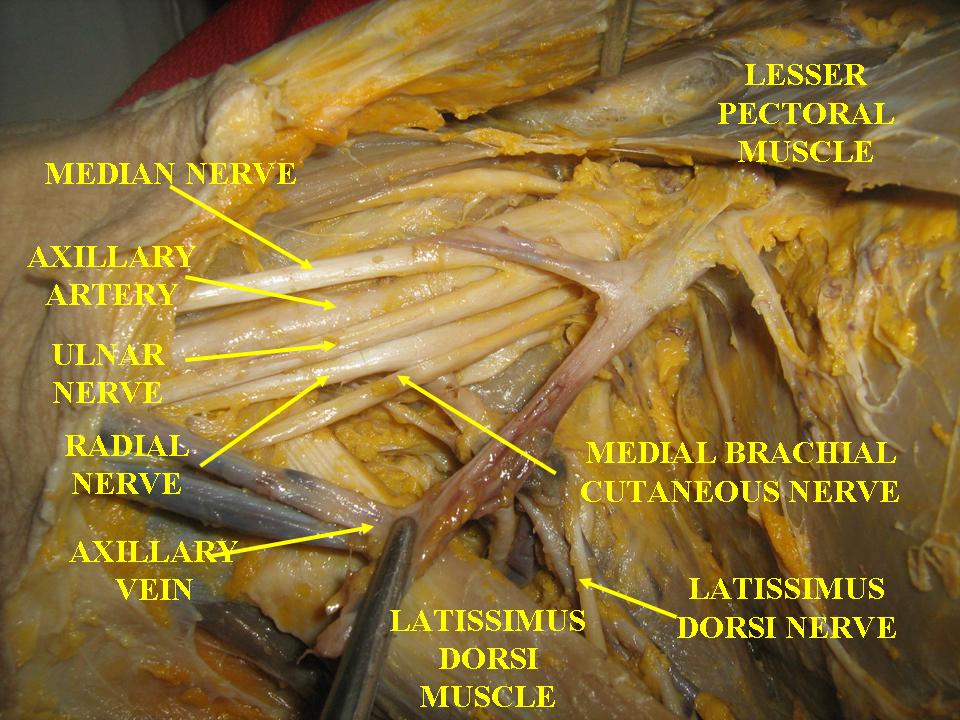
Kompensationsmuster
Die Schulter hat eine Neigung zu einem bestimmten Kompensationsmuster, auch bekannt alsHängeschultern, Zervikalsyndrom oder Upper Crossed Syndrome. Dieses Muster entspricht auch genau den arthrokinematischen und osteokinemitschen Veränderungen bei Menschen mit Impingement Syndrom,,,,,,,,,,
Diese Bewegungseinschränkung ist eine Kombination von Gelenkeinschränkungen und Gelenkbewegungen – exzessive Innenrotation, statisch und dynamisch, oft in Verbindung mit Einschränkungen in maximaler Flexion, Außenrotation und Innenration. Manchmal mit erhöhtem anterioren und inferiorem Gleiten des Humeruskopfes im Glenoid.
Die klinische Erfahrung meiner Tutoren verbindet Schulterprobleme fast immer mit Scapuladyskinesie, oft kommt dazu dann noch Dysfunktion von HWS und BWS.
Diese Veränderungen in der Bewegung sind Culpor oder Culprit von Muskeladaptionen im Sinne von Aktivität und Länge. Danach kommt dann die Anpassung des Gewebes, also Faszien, Bänder, Kapsel. Dieser Artikel handelt generell von der Schulter, aber die Schulter ist manchmal nur das größte Opfer von Dysfunktionen im oberen Körper. Das bedeutet, dass Veränderungen in der Ausrichtung des Oberkörpers überall Veränderungen an Muskeln und weiter am Gewebe hervorrufen können, die Schulter ist nur die erste die mit überinflammation, nozizeption und im Endeffekt Schmerz aufschreit. Denkt also bei Schulterpatienten immer daran auch Scapula, HWS, BWS mit zu untersuchen.
Es gibt auch noch andere Kompensationsmuster, als das Hängeschultermuster. Hier wollen wir aber nur auf dieses eingehen, weil es das häufigste ist
Häufigste Osteokinematische Dysfunktion
Exzessive Innenrotation
Häufigste Arthrokinematische Dysfunktion
exzessives anteriores Gleiten des Humeruskopfes auf Glenoid
exzessives inferiores Gleiten des Humeruskopfes auf Glenoid
Zusammenfassung
Maladaption in Länge bzw Elastizität (d.h. mobilisieren!)
- posteriore Kapsel, inferiores Ligamentum Glenohumerale(schränkt sonst posteriores Gleiten ein)
- Ligamentum Coracohumerale und M.Supraspinatus (schränken sonst superiores Gleiten ein)
Kurz und überaktiv (d.h. releasen und verlängern)
- Subscapularis
- Supraspinatus
- Latissimus Dorsi
- Teres Maior
- Coracobrachialis
Lang und überaktiv (d.h. synergistisch dominant – wir releasen nur)
Lang und inaktiv (d.h. wir aktivieren und integrieren)
- Infraspinatus und Teres Minor
Kurz und Inaktiv (d.h. wir integrieren)
- Deltoideus anterius und medius
- Pectoralis Maior
Haltungsbeitrag
In der „Upper Body Dysfunktion“ ist die Schulter das Gelenk, das uns am meisten Sorgen macht, sowohl uns Therapeuten, als auch den Patienten. Trotzdem ist nocheinmal festzuhalten, dass die Schulter nicht unabhängig ist. Schaut euch die umliegenden Gelenke an, sogar die LWS Lordose hängt mit der Schulterflexion zusammen. Siehe Latissimus Dorsi.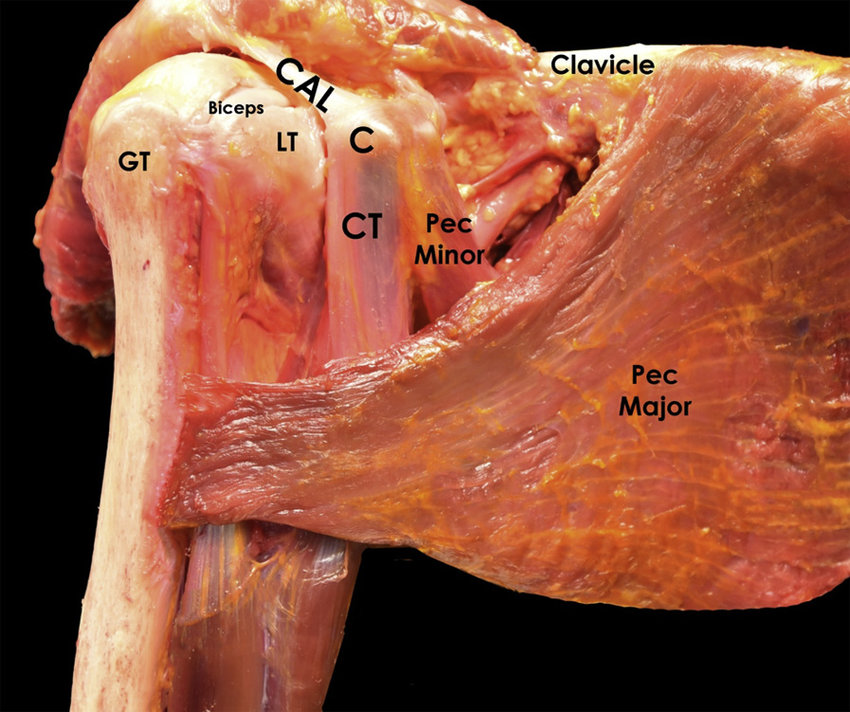
Auffälligkeiten bei Overhead-Squat-Assessment
- Arme fallen(zuviel IR?)
- Scapula elevation(zuviel downward Rotation?)
Bewegungseinschränkungen ab
Flexion <120°
Extension <25°
Außenrotation <90°
Schulterinnenrotation <60-70°
Pathologien
- Schulter Impingement Syndrom
- Rotatorenmanschettenverletzung
- Supraspinatustendinopathie
- Bursitis
- Kapselentzündung
- Schulterinstabilität
- Thoracic-Outlet-Syndrom
- Neuritis(PlexusBrachialis,medianus,ulnaris, radialis)
- Arthrose (Omarthrose, ACG-Arthrose, SCG-Arthrose)
Orthopädische Untersuchung

























 Er setzt sich aus dem M.iliacus und dem M.psoas zusammen. Der M.psoas wird unterschieden in M.psoas major und M.psoas minor, der nur bei 50% der Menschen vorhanden ist.
Er setzt sich aus dem M.iliacus und dem M.psoas zusammen. Der M.psoas wird unterschieden in M.psoas major und M.psoas minor, der nur bei 50% der Menschen vorhanden ist.